タグ: eye
-
[健康] 白内障 – 手術(体験記) – 御同輩! お先に行ってきます。両目の手術で4日間入院 — どの様な手順で進むか詳細に記録 – ID12185 [2020/12/18]
白内障手術は簡単な手術ですと言われます。簡単だから安易にしていいのかも疑問でした。できるだけ引っ張って遅らせて…
投稿者

-
[健康] 目の検査で網膜に裂孔が – レーザー処置することになった [2020/02/06]
Post Views: 737 はじめに 白内障、角膜ジストロフィー、網膜裂孔など、色々持っているが、最近、霞…
投稿者

-
[健康] 今日は眼底検査 – 網膜裂孔、白内障、顆粒状角膜変性 – △ID6647 [2020/05/03]
Post Views: 536 はしめに 目のことは、若い頃から苦労しています。点状角膜変性も両目にあります。…
投稿者

-
[健康] アスタキサンチン – 抗酸化作用はビタミンCの6000倍 – むしろ、リン脂質の過酸化抑制が強いことが特徴 – ID5098 [2019/12/31]
Post Views: 550 目のためのサプリメントとして、アントシアニン、ルテインと続き、アスタキサンチン…
投稿者

-
[健康] ルテイン、ブルーライトから網膜のミトコンドリアを守る〜えんきん @FANCLより / 〜目の健康を考える @Santenより – ID3312
Post Views: 452 FANCLのえんきん 目のことは、僕も色々と気を遣っているのですが、その昔は、…
投稿者

-
[健康] 目の機能を保護し維持するアントシアニンとは – ID3209 [2019/11/16]
Post Views: 659 1. アントシアニンは配糖体 アントシアニン(anthocyanin)は色素の…
投稿者

-
[健康] 眼の病気 – 気になる目(眼)の病気の調査 [2024/01/20更新]
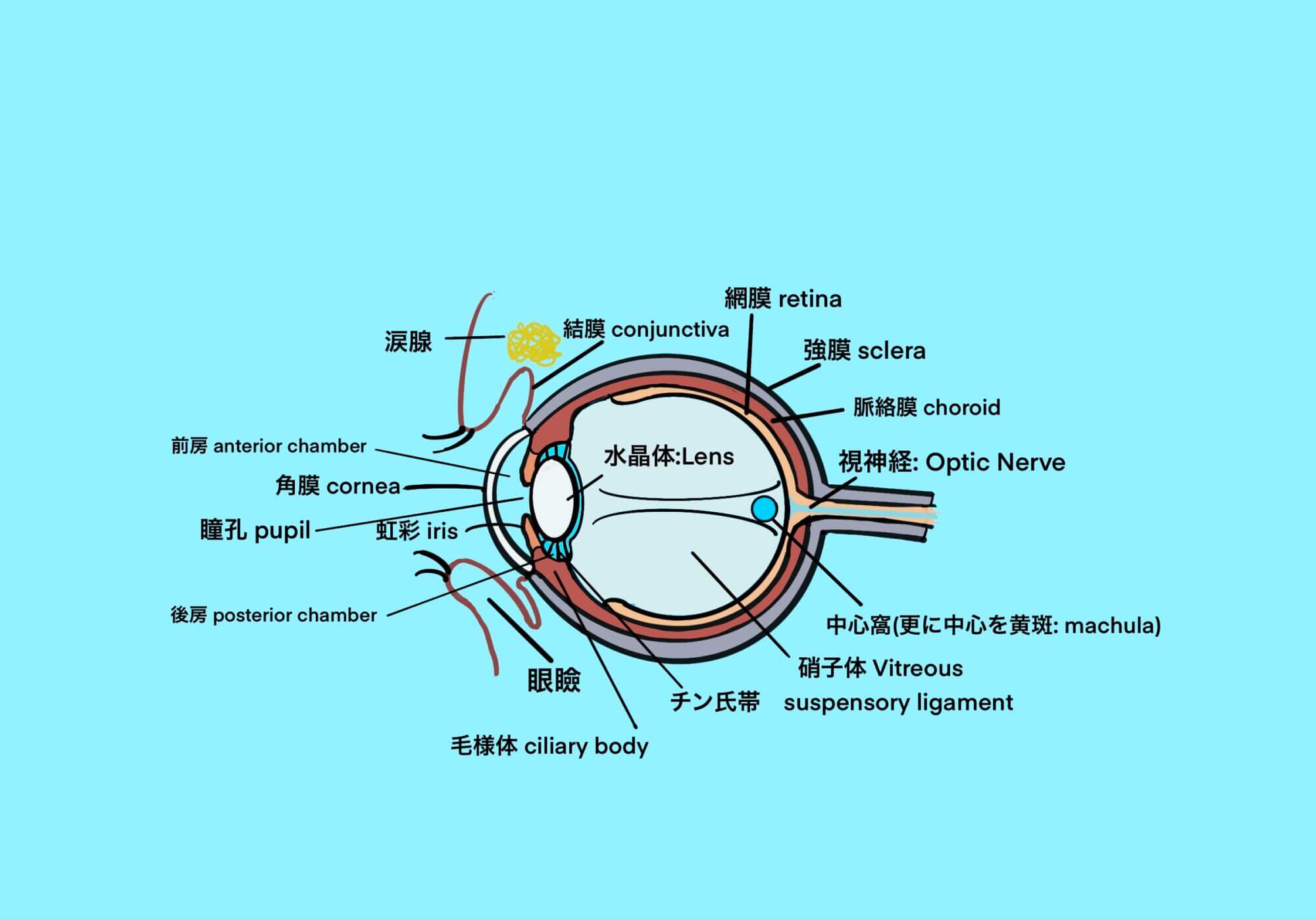
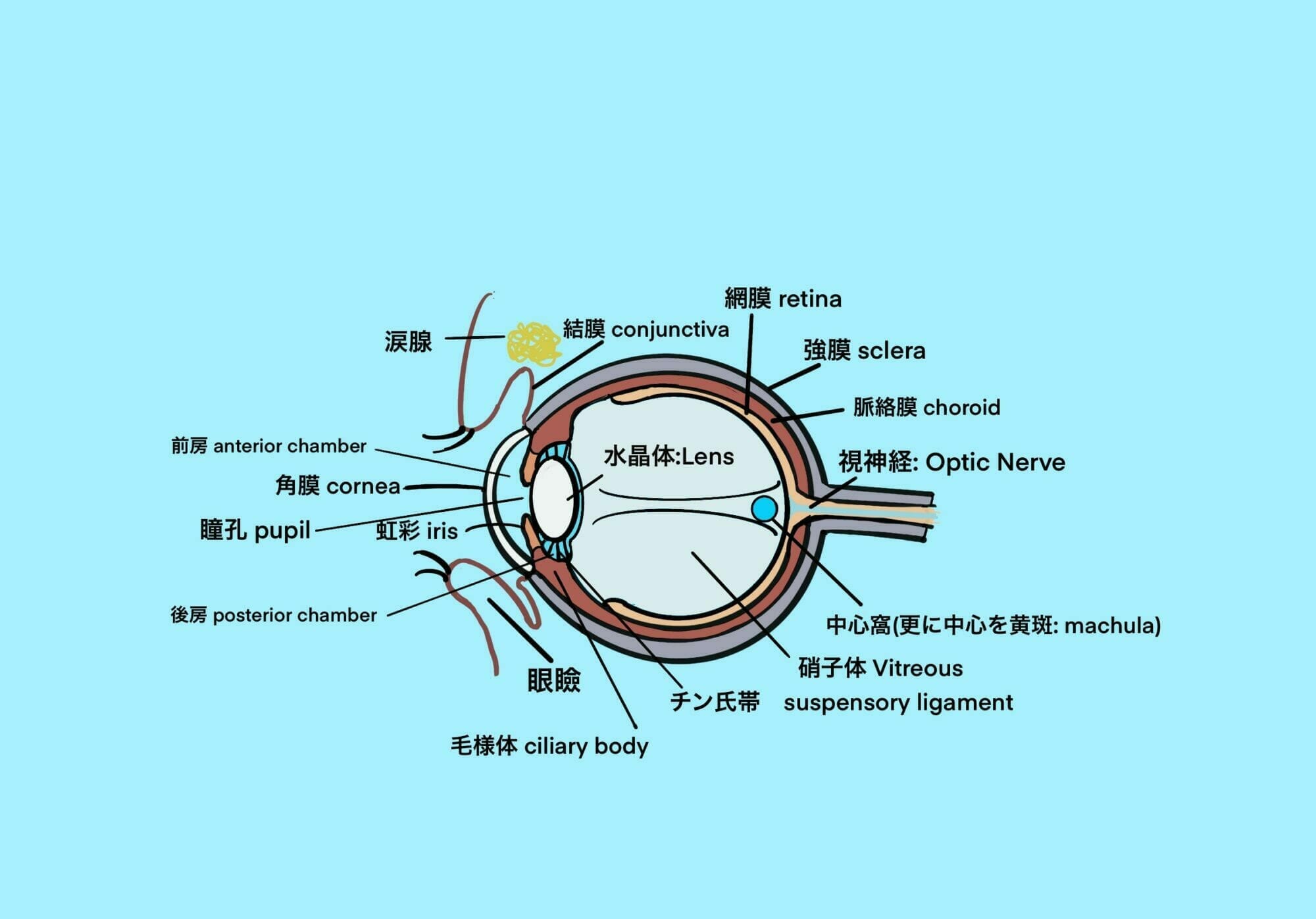
Post Views: 376 目(眼)の構造 光(映像)は先ず、黒目である角膜、その裏にあるレンズと入り目の…
投稿者